储存紧急热线 降低转院风险 选对中风急诊单位 抓住黄金3小时
医句话:
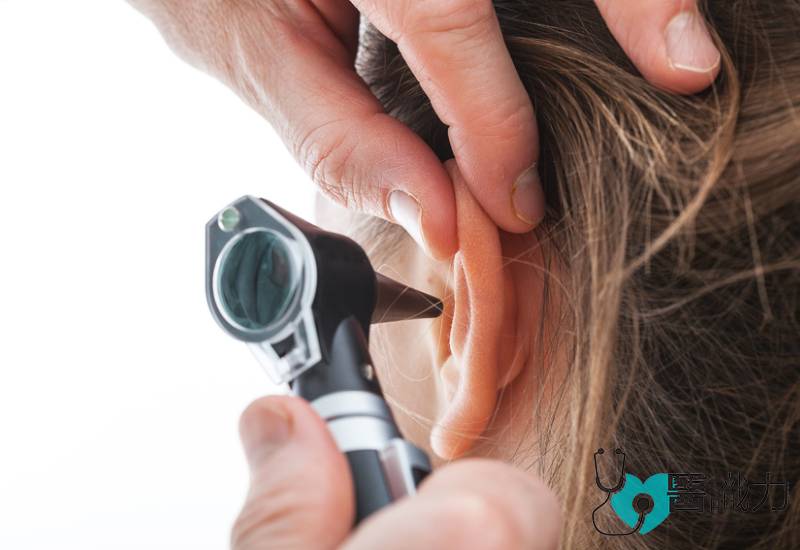
民众须学会辨识脑中风症状,如脸部表情不对称、四肢乏力、手脚麻痺、口齿不清等。一旦出现这些症状,即使只是短暂性,也必须立即求医,切勿怠慢。由于并非所有医院都设有全方位的急性中风医疗团队及设备,因此民众受促在手机存储几个设有中风单位(stroke unit)的医疗中心紧急热线,以防患于未然。
“脑中风可分为两大类型,即缺血性中风(ischaemic stroke)和出血性中风(haemorrhagic stroke)。缺血性中风较为常见,占80%至85%;出血性中风占15%至20%。
缺血Vs出血 治疗大不同
两者呈现的征兆和症状雷同,并且涵盖甚广,可由轻微的头疼、眩晕、呕吐,到严重的口齿不清、言语障碍、手脚乏力、麻痺(尤其是出现在身体单侧)、脸部表情不对称、视力模糊、走路不平衡等。中风的症状都是突发的,而缺血性中风和出血性中风最大的区别是出血性中风发生得更急且迅速恶化。
由于临床表现相似,要诊断脑中风的类型必须透过电脑断层扫描(CT scan),或有更高分辨率的磁力共振造影(MRI)。患者被送到急症室后,医护人员须立即辨识中风的征兆,并立即进行CT或MRI影像学检查。诊断脑中风的类型至关重要,因为缺血性中风和出血性中风的治疗方法截然不同。
7大原因“爆血管”
出血性脑中风是指脑部血管破裂,导致颅内出血。出血性中风的原因很多,其中最为常见的要数高血压。长期高血压使到血管壁受损,容易引起出血性中风。
第二是大脑类淀粉血管病变(Cerebral Amyloid Angiopathy,CAA)。CAA是一种脑血管疾病,常见于老年人。随着年龄的增加,淀粉样物质沉积在血管壁中,引起血管畸形和退化,变得容易破裂出血。
第三是脑动脉瘤(aneurysm)。脑动脉瘤不是肿瘤,它是一种血管壁变薄的疾病,犹如一个沉默的杀手,可忽然破裂而引发脑出血;第四是动静脉畸形(Arteriovenous Malformation,AVM)。AVM是指连接动脉和静脉的血管出现异常缠结,扰乱血液流动,如果AVM破裂,可引起大脑出血。
第五,服用治疗心脏疾病的‘薄血药’如抗凝血剂(anticoagulant)增加出血风险;第六,滥用药物促使血压上升;第七,其它生理状况如孕妇在怀孕期间脑血管产生变化,皆是出血性中风的危险因素。
出血中风指数≧4 月内死亡率逾97%
对比缺血性中风,出血性中风的死亡率来得更高。有研究指出高收入国家的死亡率比低收入国家低,在高收入国家,中风后一个月内死亡率约25%至30%,而在低收入国家,中风后1个月内死亡率可高达30%至50%。一般在高收入国家,患者发生中风时可更快和更容易获得医疗资源,送至加护病房后也可获得更好且更完善的医疗照护。
医学上还有另一评估患者的死亡率的指标,那就是出血性中风指数(Intracranial Hemorrhage Score,ICH score)。医生会依据这个指数去判断是否要为患者施行手术。出血性中风指数包含患者的昏迷指数、年龄(80岁以上或以下)、出血位置、血块大小(超过30毫升或小于30毫升)和有没有脑室内出血。
指数的分数为1至6分,越高分表示1个月内的死亡率越高。若指数的分数低于4,则外科手术或会给患者带来疗效,但如果指数的分数是4分或以上,患者在1个月内的死亡率是97%至100%,我们会告知家属,病人情况极不乐观,做手术可救活的机会极微。
很多出血性中风患者,不是死于中风本身,而是中风的并发症,例如,中风后长期卧床导致并发肺炎和褥疮,进而引起败血症(sepsis)。
血栓大小决定手术
出血性中风的治疗方法十分复杂。在急症室时,急救目的是要先令患者复苏和情况稳定,随后送入加护病房。由于出血性中风的原因有多种,在加护病房时,医护团队必须找出脑出血的原因并密切监测细微的临床变化,以选择适当的治疗方法。
刚才提及脑出血最常见的因素是高血压,如果是这个因素而导致脑出血,我们会依据国际指南,例如使用药物,来控制患者的血压、血糖和胆固醇指数,以减少脑部出血量和改善整体病情。一般目标是要把血压降至140至190mmHg。
挽救脑组织保留功能
成功控制血压后就需要设法控制颅内压,我们会使用静脉注射药物以减少脑水肿,如有需要我们也会注射镇定剂,而后再视乎血栓的大小去评估是否需要进行外科手术,并确保手术的利大于弊。
为出血性中风患者进行外科手术,是为了取出血栓,为脑部减压以免造成对脑部细胞更大的伤害。要明白出血性中风的手术治疗目的是尽可能挽救脑组织和保留脑部功能,它是一种抢救型手术而不是恢复型手术。
脑积水须引流 动脉瘤须钳夹
中风主要的外科手术有多种,其中包括颅骨切开术(craniotomy)、减压颅骨切除术(Decompressive Craniectomy,DC)、脑室外引流(External Ventricular Drainage,EVD)等。除前述,大脑动脉瘤钳夹手术(aneurysm clipping)也可用于停止出血的来源。
在颅骨切开术中,医生会打开患者的头颅,清除血块,切除坏死的脑组织,以缓解颅内压。当脑部呈现弥漫性脑水肿,造成颅内高压,就须以切除颅骨方式,扩大颅腔容积缓解颅内压,这就是DC。EVD则用于中风后并发水脑症,即脑嵴液(Cerebrospinal Fluid,CSF)于脑内积聚,俗称‘脑积水’。
如果脑出血的原因是因为脑动脉瘤破裂,医生将透过开颅的方式将大脑血管的动脉瘤夹紧以阻断血流冲击血管壁,此乃大脑动脉瘤钳夹手术。无论是哪一种治疗方法,治疗的成效视乎患者身体状况、临床表现、脑出血的位置和出血程度等因素而异。
职能训练 重拾生活功能
脑中风的治疗尽可能保留身体功能,因此复健治疗扮演极其重要角色。患者在情况稳定后开始复健治疗。
中风的后遗症与并发症相当多,复健治疗会尽量依个别患者的症状与程度来进行。物理治疗师协助改善患者运动困难、平衡失调和无法步行的问题,言语治疗师则改善言语障碍和口齿不清。不少中风患者面对的是终身残疾,因此他们需要职能治疗师给予他们日常生活训练,例如进食、卫生、穿脱衣物等自理活动。
存热线如护身符
从诊断脑中风类型、急性抢救、施行手术、中风后的预防治疗,至复健治疗,需要全面性管理。一个能提供全方位脑中风治疗,包含各种设备和整合脑神经内科医生、脑神经外科医生、放射科医生、各专业复健治疗师组成的医疗照护团队,才称得上是完整中风单位。
很多人以为发生中风只需拨打一般的紧急热线或求救电话,但相关部门不一定会把你送到具一站式中风设备和团队医疗中心,若该医院或医疗中心无法提供所需治疗,患者可能需要转院,而在转院过程中错过抢救的黄金时间,因此手机内应储存几个设有脑中风单位的医院紧急热线,以防患于未然。”

脑神经外科顾问
每4人1中风
“脑中风是马来西亚第三号致命杀手,近年患者更有年轻化的趋势。据国际统计,每4个人当中就有1人于一生中会罹患脑中风。
缺血性中风是由脑血管阻塞造成。当供应脑部某部分的血液中断,氧气及营养因不能输送到该部分而导致脑细胞及组织死亡。缺血性中风的主要肇因是三高,即高血压、高血糖及高胆固醇。长期三高导致血管壁受损,胆固醇沉积在管壁,促使血块堵塞脑部血管,引发缺血性中风。
小中风不容忽视
高血压和高胆固醇被喻为‘隐形杀手’,患者可能事前并无呈现任何高血压或高胆固醇的征兆,就突然中风,届时已为时已晚。因此45岁以上人士应定期作身体检查,若发现有三高须及时作健康管理或接受治疗。
除了三高,患有阻塞性睡眠窒息症(Obstructive Sleep Apnoea,OSA)的患者也属高风险群。OSA是一种在睡眠时发作的呼吸障碍,患者会在睡眠期间反复停止和开始呼吸。OSA患者多为年轻人,肥胖也会增加罹患OSA的风险。
如果进行MRI扫描时没有显示脑部梗塞(infarct),并且中风症状只是短暂性,在1个小时内消退,那也是缺血性中风的一种,医学上称之为暂时性脑缺血(Transient Ischaemic Attack,TIA),也就是俗称的‘小中风’(mini stroke),但小中风不容忽视。
缺氧1分钟 190万脑细胞坏死
当中风症状出现时,我们无法估计症状会持续多久,因而亦无法判断那到底是TIA还是中风,那时就应该把握时间,立刻送院。需知道在脑缺氧的情况底下,平均每1分钟就会有190万个脑细胞坏死,为患者带来永久的伤害。
许多患者在症状消退之后不加理会,其实就错失了预防更严重的中风的良机。虽然是短暂性,但已经是中风的前兆,发生过小中风的患者很大机会在短期内会再次中风,因此须及早寻求治疗,以避免更严重的中风发生。
静脉溶栓通脑血管
缺血性中风的治疗方法有时效性,因此须把握抢救的黄金时间。最常见的治疗方法是静脉溶栓治疗(thrombolysis),是透过注射血栓溶解剂如阿替普酶(alteplase)或替奈普酶(tenecteplase)进入血管。这类注射型药物能够溶解阻塞血管的血块,令血管能重新供应血液给大脑,救活濒临死亡的脑细胞,减少脑部梗塞面积,进而减低中风对脑部的伤害。
事实上,这个治疗方法颇为崭新,马来西亚在2000年代初期才开始采用。静脉溶栓治疗有其风险和副作用,血栓溶解剂会影响凝血功能,容易引发出血现象,特别是脑出血,因此若无法确定中风的发病时间,或发病时间已超过4小时半,就需要更高科技的影像学检查去检视脑细胞坏死的程度,评估可挽救的脑组织,以判断静脉溶栓治疗的适用性。
大血管阻塞须动脉取栓
数据显示,在中风症状发生3小时之内接受静脉溶栓治疗,每7位接受治疗的患者有1位可恢复自理能力,3至4小时半内则每14位接受治疗的患者,才会有1位可以恢复自理能力,因此及早接受治疗非常重要。
除静脉溶栓治疗,另一治疗方法是动脉取栓治疗(thrombectomy)。同样的,这个治疗方法对时间也十分敏感,需要在发病6小时内,由放介入放射科医生(Interventional Radiologist,IR)进行。一般如果是脑部的大血管阻塞,就会考虑采用这个治疗方法。动脉取栓治疗是由大腿部插入静脉导管,引至脑部阻塞的血管,再以导管抽吸或支架拉栓的方式,将血栓取出,使脑血管畅通。
提高自理重返职场几率
脑中风的治疗不可能使到患者立即康复,但能提高患者脑中风后能够自理和回到工作岗位的几率。研究显示,接受静脉溶栓治疗的患者,中风3个月内的自理能力将能提高30%,而接受动脉取栓治疗的患者则提高40%。
尽管如此,治疗成效因患者的状况而异,视乎患者脑中风的严重的程度,即阻塞的是大血管还是小血管和脑细胞坏死的程度等。
总括而言,无论是采用哪一种治疗方法,越早接受治疗,可以挽救的脑部组织就越多,复原机会就越大。一旦出现中风症状,送院是刻不容缓的。脑中风患者再度中风的几率很高,为了预防再度中风,患者需长期服食薄血药,即抗血小板药物(anti-platelet)。
rTMS机器人助复健
有些医疗中心还运用更先进的科技例如重复性经颅磁刺激(Repetitive Transcranial Magnetic Stimulation,rTMS)和体外骨骼机器人(robotic exoskeleton)于脑中风复健的辅助治疗。
rTMS是一种非侵入性,刺激脑部的全新技术。患者在中风后,左脑和右脑会出现失衡,导致康复缓慢。rTMS的操作原理是利用电磁效应,连续、规律且重复性地刺激大脑区块,令脑部各区达到平衡。这能诱发尚存活的脑细胞学习并支配中风后丧失的脑部功能。体外骨骼机器人则是供患者穿戴在身上,辅助患者进行肢体复健训练如站立或行走。
脑中风的抢救和复健治疗方法日新月异,为提供更优质的照护,医疗中心在技术和设备上精益求精,但更重要的是民众的自觉与自救。高风险人士须学会辨识脑中风症状,一旦发现症状,送院刻不容缓,也希望确诊脑中风患者积极接受治疗,不要轻言放弃。”

脑神经内科顾问
**温馨提醒:文章与广告内提及产品、服务及个案仅供参考,不能作为看诊依据,须以医生的意见为主。











评论